Атопический дерматит — это очень распространенное заболевание, которое поражает лицо и тело, при этом кожа постоянно сухая и раздраженная. Больные сообщают о две фазы болезни.
В неактивной фазе (которую они также называют «перерывом») кожа лица сухая и раздраженная, но симптомами можно управлять; а во время активной фазы (которую еще называют «вспышкой») на коже возникает воспаление и она начинает чесаться.
Во время обострения необходимо использование более активного ухода за кожей с использованием косметических средств и/ или медикаментозного лечения, если это нужно.
Определение симптомов атопического дерматита
Атопический дерматит (также известный как атопическая экзема) — это хроническое заболевание кожи, которое поражает новорожденных, детей и взрослых — на теле, а также на лице.
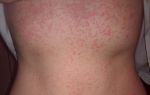
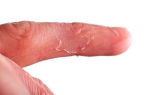
Оно характеризуется сухой, раздраженной кожей, которая чешется и зудит, становится утолщенной и может трескаться, а иногда и кровоточить.
Единой причины возникновения заболевания не выявлены, но больные имеют дефицит влаги и нарушение обмена жирных кислот, что приводит к повреждению защитной функции кожи.
Около 10% населения мира (10-20% детей и 2-5% взрослых) страдают на атопический дерматит, и количество жалоб растет. Действительно, за последние 30 лет число больных выросло на 200-300%.
Атопический дерматит наиболее распространен среди младенцев и детей. 90% пациентов почувствовали первые симптомы в возрасте до пяти лет, а 80% — в двух. Как показывают исследования, среди больных немного больше женщин, чем мужчин, к тому же это преимущественно болезнь Западного мира.
Атопическая кожа может пребывать в двух фазах: неактивной (или «нормальной») и активной («вспышка обострения»).
В неактивной фазе кожа лица может быть сухой и очень сухой, слегка шелушиться, иметь цвет от розового до красного, а основные участки проявления — щеки, волосистая часть головы, лоб, кожа вокруг глаз и за ушами. Возможно образование небольших зарубцьованих трещин.
Более проблемная, как физически, так и психологически, фаза обострения, когда больные ощущают легкий или сильный зуд, кожа приобретает красный или темно-красного цвета, покрывается неравномерными ранками, болит, шелушится и даже слегка кровоточит.
Если Вы не уверены в Ваших симптомах, обратитесь за консультацией к врачу или дерматологу.
Как распознать атопический дерматит?
Атопический дерматит — также известный как атопическая экзема — это хроническое заболевание кожи, которое поражает кожу на лице и теле новорожденных, детей и взрослых.
1. Нарушение барьерной функции способствует попаданию мікроорганізів в кожу
2. Активация иммунных клеток, воспаление
3. Зуд
Пораженные участки варьируются от человека к человеку. Типичные симптомы: сухая, раздраженная кожа, которая шелушится.
Количество жалоб на атопический дерматит растет, особенно в Западном мире, наблюдается двойное, а иногда и тройное увеличение числа случаев по сравнению с 1980-ми годами. Для возникновения атопического дерматита нет убедительных причин, но есть доказательства его связи с астмой и сенной лихорадкой.
Болезнь поражает преимущественно детей — во всем мире болеет 10-20% детей, тогда как среди взрослых поражено только 2-5%.
У взрослых сыпь, как правило, возникает на шее и в зоне декольте, на внутренней поверхности локтей и коленей, на руках и ступнях ног, а также на лице и коже головы. Для детей и новорожденных симптомы и пораженные участки могут несколько відрізняютися.
Люди с атопическим дерматитом часто испытывают дополнительные неудобства — такие как отсутствие сна, стресс, предубеждение и отсутствие уверенности в себе.
Как и в случае обычного ежедневного ухода за кожей, определенные изменения в образе жизни могут облегчить симптомы, например, носить одежду из хлопка, сохранять пониженную температуру тела для ухода потоотделение и избегать пищевых продуктов, которые могут спровоцировать появление симптомов.
Факторы и причины возникновения атопии
Не выявлено единой причины возникновения атопического дерматита, однако существует ряд факторов, которые способствуют его развитию.
Например:
- Доказано наличие связи между атопическим дерматитом, сенной лихорадкой и астмой, исследования показывают, что если один или оба родителя страдают на любой или все эти заболевания, то у их ребенка, скорее всего, будет развиваться атопический дерматит. Действительно, если оба родителя имеют атопическую кожу, вероятность того, что ребенок тоже будет ее иметь, составляет 60-80%. Дети наследуют от родителей дефицит філагріну, что вызывает у них недостаточное естественное увлажнение.
- Географическое положение может играть важную роль в развитии заболевания. Его распространенность значительно больше в западном мире и случаи значительно чаще в городах, чем в сельской местности. Холодный климат, вероятно, также повышает риск. Например, ямайские дети, которые растут в Лондоне (где загрязнение высокое, а температура относительно низкая), могут заболеть атопическим дерматитом с вдвое большей вероятностью, чем те, которые живут на Ямайке.
- Существуют доказательства, что возраст женщины, в котором она рожает, влияет на риск иметь ребенка атопичную кожу — чем старше мать, тем выше вероятность.
- Эти патогенетические факторы приводят к сухости кожи и нарушению ее защитной функции.
- Когда больные чешутся, они повреждают кожный барьер, оставляя нижние слои доступными для бактерий и воздействий окружающей среды, таких как раздражители, аллергены и загрязнения.
- Существует четыре патогенетических фактора атопического дерматита:
1. Врожденная недостаточность филагрина; нехватка природных увлажняющих факторов (ПВФ), таких как аминокислоты.
2. Нарушение эпидермального липидного обмена (церамиды, холестерин и свободные жирные кислоты) и нарушение формирования липидного барьера.
Это приводит к сухости кожи с нарушенной барьерной функцией. В этом случае кожа становится открытой для инфекций:
3. Рост бактерий (золотистый стафилококк) и секреция супер-антигенов.
4. Факторы среды, такие как раздражители, аллергены, загрязнения.
Сухая и раздраженная кожа приводит к воспалению и зуду. Постоянный зуд может привести к постоянного расчесывания. Оно повреждает кожный барьер, что способствует развитию влажной среды для размножения бактерий. А это, в свою очередь, вызывает раздражение и последующее зуд и воспаление. Так цикл атопичной кожи замыкается.
Что еще может спровоцировать болезнь?
Существует много других материалов и химических веществ, которые могут способствовать развитию или усугубить существующие симптомы, среди них:
- одежда и материалы — в частности, шерсть и нейлон
- некоторые пищевые продукты — молочные продукты, орехи, моллюски и др
- алкогольные напитки
- аллергия на домашних клещей, пыль или пыльца
- моющие средства
- формальдегид
- дым от сигарет
На симптомы атопического дерматита могут повлиять и эмоциональные факторы, в частности:
- стресс
- бессонница
- потение
Употребление алкогольных напитков может спровоцировать симптомы атопического дерматита.
Что делать во время обострения?
Хотя невозможно «вылечить» атопический дерматит, симптомы неактивной и активной фазы могут быть облегчены благодаря косметическому уходу за кожей и использованию фармацевтических препаратов.
Во время неактивной фазы нужно ежедневно, регулярно и последовательно пользоваться смягчителями (или увлажнителями). В этих кремах, лосьонах и олійках высокая концентрация жиров, что помогает сохранить кожу эластичной, увлажненной и защищенной от раздражителей. Поскольку кожа увлажняется, она меньше чешется, и менее вероятно, что кожный барьер повредится из-за царапины.
Во время обострений необходим более активный уход, который поможет уменьшить любые воспаления и зуда. в фармацевтических препаратах, как правило, используют кортикостероиды, так как они являются очень эффективными и быстродействующими, и облегчают зуд в сложных случаях обострений.
Однако гидрокортизон нельзя применять длительно, особенно для младенцев и детей, потому что его длительное использование может сделать кожу тоньше. Кроме того, гидрокортизон можно применять на значительных участках кожи, а его эффективность снижается при непрерывном использовании.
Использование гидрокортизона возможное для успокоения симптомов атопического дерматита. Долгосрочное использование не рекомендуется, поскольку гидрокортизон может приводить к утоньшение кожи.
Ежедневная личная гигиена очень важна для успокоения симптомов атопического дерматита на лице. Для облегчения симптомов можно также внести некоторые изменения в образ жизни.
Например:
- Поддерживайте низкую температуру, особенно ночью. Потение вызывает раздражения и зуда.
- Храните кремы и мази в холодильнике, потому что охлажденные смягчители обеспечивают дополнительное облегчение зуда.
- Отдыхайте в местах с прохладным или умеренным климатом — чтобы не было ни слишком жарко, ни слишком холодно.
- Занимайтесь медитацией и йогой, чтобы снять стресс.
- Плескайтесь, а не чешитесь. Оба этих действия успокаивают кожу, но похлопывание не разрушает кожный барьер.
- Надевайте хлопчатобумажные перчатки на ночь, чтобы предотвратить расчесывания лица во сне.
- Принимайте душ, а не ванны, не поднимая температуру воды выше 32°С и не мойтесь очень часто.
- Промокайте кожу почти досуха, а затем сразу наносите крем или лосьон.
- Стирайте новую одежду прежде чем надеть его, чтобы удалить раздражающие красители, фабричные метки и бирки.
Прием душа лучше, чем ванны, но он не должен быть длительным, а температура воды — не более 32°С.
Источник: https://IaKosmetolog.ru/kozhnye-zabolevaniya/dermatit-simptomy.html
Атопический дерматит: причины и проявления
Атопический дерматит (АД) — хроническое генетически обусловленное воспалительное поражение кожи аллергической природы. Его могут вызывать несколько и даже очень много факторов — аллергенов, поступающих в организм ребенка пищевым (с продуктами), контактным (при соприкосновении кожи с одеждой и т.д.) или респираторным путем (при вдыхании пыльцы, пыли).
Атопический дерматит у детей обычно развивается в раннем детском возрасте (чаще всего — в 2-3 месяца) и проходит к 3-4 годам, но может оставаться на всю жизнь. Стоит отметить, что дерматит у новорожденных появляется не ранее двух месяцев от рождения.
Риск развития атопического дерматита повышается при наследственной предрасположенности к аллергическим реакциям, а также если будущая мама употребляет в пищу большое количество аллергенов (например, цитрусовых, клубники и пр.), особенно в последнем триместре беременности.
Что происходит?
Атопический дерматит — это не болезнь кожи. Это проявление внутренних неполадок в организме ребенка и незрелости его желудочно-кишечного тракта. Ситуация выглядит следующим образом.
Некие попадающие в организм вещества не усваиваются: не могут быть переварены в кишечнике, нейтрализованы печенью, или выведены почками и легкими.
Эти вещества, в результате определенных превращений, приобретают свойства антигенов (чужеродных для организма веществ) и вызывают выработку антител. Комплексы антиген-антитело провоцируют появление сыпи.
Другой вариант: беременная женщина контактировала (ела, мазалась, дышала) с некими «вредностями». Употребляла шоколад, например. Белок какао вызвал появление антител у плода. В последствии, когда ребенок ест шоколад, антитела реагируют и появляется сыпь.
Любая аллергическая сыпь — это следствие. Причина — контакт организма с определенными веществами, которые именно для этого организма являются источниками аллергии — аллергенами.
Аллерген имеет возможность попасть в организм ребенка тремя естественными путями:
- Во время еды и питья — пищевая аллергия (самая частая);
- При непосредственном воздействии аллергена на кожу — контактная аллергия. Например, кожные изменения появились после того, как родители постирали вещи ребенка новым стиральным порошком;
- В процессе дыхания — дыхательная или респираторная аллергия.
Нередко найти конкретного виновного аллергии не удается.
Как проявляется?
Появлению первых признаков детского дерматита способствует употребление в пищу белков коровьего молока (обычно при введении смесей), а также яиц, цитрусовых, клубники, земляники, овсяной и других каш.
Если малыш находится на грудном вскармливании, то диатез может проявиться как следствие употребления кормящей матерью этих продуктов. Реже сыпь возникает при носке одежды, выстиранной стиральным порошком.
Атопический дерматит протекает с обострениями и ремиссиями. Обострения кожных проявлений могут быть вызваны как нарушением диеты, так и резкой сменой погоды, сопутствующими заболеваниями, дисбактериозом, проведением прививок и т.д. В тоже время поездка на море может значительно улучшить состояние ребенка.
Самыми частыми проявлениями дерматитов у детей являются покраснение, сухость и шелушение щек (покраснение может уменьшаться или полностью исчезать при выходе на холод, а затем возобновляться).
С раннего возраста у таких малышей могут отмечаться общая сухость кожи, долго не исчезающие опрелости в складках кожи, особенно в области промежности и ягодиц. На волосистой части головы формируется «молочная корочка», или гнейс (чешуйки, которые склеиваются секретом сальных желез).
Могут развиваться различные сыпи, зудящие узелки, наполненные прозрачным содержимым (строфулюс), мокнущие участки кожи.
Таким детям свойственны также «географический» язык (на языке имеется налет, исчерченный разнообразными линиями), затяжные конъюнктивиты, риниты. ОРВИ нередко протекает у них с обструктивным синдромом (проблемы с дыхательными путями) или с ложным крупом (воспаление гортани), могут возникать проблемы со стулом (запоры или поносы). Масса тела часто нарастает неравномерно.
К концу второго года жизни проявления атопического дерматита у детей обычно смягчаются и постепенно исчезают, но у некоторых детей могут перерасти в серьезные аллергические заболевания, такие как бронхиальная астма, аллергический ринит. Именно поэтому крайне важно помочь маленькому организму пережить этот период с минимальным риском и выбраться из этого состояния.
Лечение атопического дерматита
Даже при незначительных проявлениях дерматита нужно показать ребенка врачу.
Врач может для лечения атопического дерматита у детей в тяжелых случаях прописать таблетки или уколы с антигистаминными препаратами, мазь с кортикостероидами, способные быстро подавить зуд и воспаление.
В некоторых случаях врач может назначить лечение с помощью ультрафиолетового (УФ) излучения. А также прописать ребенку специальную диету при атопическом дерматите и/или, если ребенок находится на грудном вскармливании, назначить специальную диету для матери .
- Хотя атопический дерматит является постоянной проблемой, есть меры, которые помогут контролировать его проявление:
- -следует часто увлажнять кожу, при этом кремы работают лучше, чем лосьоны;
- -избегать вещей, которые вызывают сыпь, таких как агрессивные моющие средства и любые другие раздражители, на которые у ребенка проявляется аллергия;
- -предотвратить расчесывание с помощью надевания варежек на руки ребенка, можно покрыть сухой повязкой участки кожи с сыпью;
- -применять лекарство, прописанное врачом;
- -купать ребенка в теплой воде и в течение короткого времени;
- -если это возможно, кормить грудью ребенка в течение по крайней мере 6 месяцев для укрепления иммунной системы.
Источник: https://medportal.ru/enc/allergology/diathesis/1/
Атопический дерматит
Атопический дерматит – самое распространенное кожное заболевание, с которым сталкиваются дерматологи всего мира. 0,5-2 % общего населения Европы страдает от этой болезни, среди детей – каждый четвертый (до 25%).
В 80 % случаев атопический дерматит диагностируется у детей первых пяти лет жизни. У грудных младенцев он называется атопическим или экссудативным диатезом.
У трети из них заболевание не исчезает с возрастом.
Чаще всего у взрослых атопический дерматит (раньше назывался нейродермит) в дальнейшем трансформируется в практически не излечимые болезни – экзему рук или профессиональные кожные заболевания.
Атопический дерматит – хроническое аллергическое воспаление кожи, возникающее в результате готовности иммунной системы к развитию аллергической реакции. Сопровождается кожным зудом и частым инфицированием.
Симптомы атопического дерматита очевидны – это периодическое появление сыпи на разных участках тела, всегда предваряемое нестерпимым кожным зудом. По мнению врачей, зудо-расчесочный цикл – самая главная проблема атопического дерматита, с которой бороться труднее всего.
Для этого заболевания характерно возникновение чередующихся признаков воспаления кожи (покраснение, отек, пузырьки, мокнутие, корки).
Описание
Причины атопического дерматита до сих пор не ясны. Пока врачи считают его заболеванием смешанной природы, при котором наследственная предрасположенность реализуется под воздействием отрицательных факторов окружающей среды.
Если у одного из родителей или ближайших родственников ребенка есть атопический дерматит, астма или аллергический ринит, то у самого ребенка атопический дерматит разовьется с вероятностью 50 %.
Это заболевание проявляется при повторном влиянии аллергенов (например, при регулярном употреблении определенных продуктов в пищу, или контакте с животным) или при повреждении кожи.
Диагностика
Правильная диагностика этого дерматоза, не имеющего четко очерченной симптоматики, достаточно сложная.
Несмотря на то, что диагноз ставится на основании ряда диагностических критериев, большое значение имеет правильно оцененное состояние как пораженной, так и непораженной кожи, что зачастую представляет трудность для многих врачей, включая дерматологов. К сожалению, зачастую рецидивы возникают именно из-за того, что врач не нашел причину, вызывающую обострение.
Большая роль в диагностике атопического дерматита отводится врачу-аллергологу, поскольку в основе патогенеза атопического дерматита лежат IgE-опосредованные аллергические реакции (IgE — иммуноглобулин Е), и только этот врач может разобраться в том, какие именно группы аллергенов определяют характер течения заболевания.
Кроме того, чтобы назначить правильное лечение, нужно найти причину патологического процесса, что можно сделать только с помощью глубокого, часто длительного и, увы, довольно дорогостоящего исследования с помощью терапевта (педиатра) и аллерголога.
Лечение
Лечение можно разделить на активное лечение в фазу обострения, строгое соблюдение диеты, индивидуальное общее и наружное лечение, климатотерапию. Терапия должна быть строго индивидуальной, зависящей от возраста больного, фазы рецидива, степени активности патологического процесса, клинической формы, сопутствующих заболеваний и наличия осложнений.
К сожалению, на сегодняшний день врачи часто уделяют основное внимание питанию больных, гипоаллергенному быту или уходу за кожей и т.д., забывая, что полноценно помочь пациенту можно лишь при комплексной терапии.
На самом деле лечение атопического дерматита держится на «трех китах»:
1. Устранение причины — факторов, вызывающих обострение.
2. Наружная противовоспалительная терапия.
3. Лечебно-косметический уход за кожей.
Лечебно-косметический уход за кожей является важным элементом в терапии атопического дерматита. Чем раньше начинается лечебно-косметический уход (т.е. сразу после ликвидации воспалении), тем быстрее появляется эффект.
Основой противовоспалительной наружной терапии являются топические глюкокортикостероиды (ГКС). Во всем мире терапию атопического дерматита начинают с их назначения.
Этот вопрос даже не обсуждается, хотя пациенты, да и многие врачи противятся этому лечению: кортикостероидофобии подвержены до 75 % врачей, пациентов и родителей больных детей. А кортикостероидофобия – это путь к хронизации атопического дерматита.
Потому что без них вылечить атопический дерматит невозможно! Но терапевты, и тем более педиатры должны выбрать самые лучшие, безопасные и эффективные препараты.
Для предупреждения нежелательных последствий необходимо назначать их только после окончательного установления диагноза, строго следовать показаниям, учитывать противопоказания, избегать назначения фторированных ГКС, не применять их на обширных участках кожи, не использовать более 2-х недель, не наносить сильные ГКС на лицо.
«Золотым стандартом» в лечении атопического дерматита наряду с топическими кортикостероидами являются антигистаминные препараты 2-го поколения.
Назначение антигистаминных средств 1-го поколения не рекомендуется, поскольку они обладают способностью проникать через гематоэнцефалический барьер, что вызывает седативный эффект, нарушение координации, головокружение, снижение работоспособности, нарушает способность концентрировать внимание.
Кроме того, по данным последних исследований, дети, принимавшие антигистаминные препараты 1-го поколения, имели большую предрасположенность к наркомании.
Помимо этого, использование антигистаминов 1-го поколения приводит к возникновению сухости слизистых оболочек, тахифилаксии.
К антигистаминным препаратам нового поколения относятся Зиртек, Эриус, Кестин, Кларитин. Преимущества этих препаратов заключаются в высоком специфичном сродстве к рецепторам, быстром начале действия, длительном терапевтическом противовоспалительном эффекте.
Для лечения атопического дерматита считается эффективным только сочетание средств «базового» ухода за кожей, топических и системных стероидов с антагонистами кальциневрина и циклоспорином А. Во многих случаях оправдано назначение психотропных средств, антибиотиков и других групп препаратов.
Образ жизни
Доказанная связь развития атопического дерматита с домашней пылью и содержащимися в ней клещами Dermatophagoides диктует необходимость избавления или ограничения контактов с этими аллергенами. Обязательным считается использование закрытых матрасов и подушек в плотных пластиковых конвертах на молнии.
Желательно к тому же, чтобы молнию прикрывала полоска ткани. Рекомендуется специальное постельное белье (наволочки, пододеяльники и др.), защищающее от воздействия пылевых и клещевых аллергенов.
Если больной пользуется обычным бельем, необходимо регулярно (еженедельно) кипятить это белье, покрывать подушки двумя наволочками, при этом они должны быть набиты синтетическим материалом. Постельное белье необходимо менять не реже двух раз в неделю.
В квартире не должно быть мягкой мебели и ковров, в детской спальне недопустим ковер вообще, запрещено использование ковролинов с резким запахом синтетического материала.
Обязательна элиминация — регулярная уборка и сквозное проветривание всей квартиры, особенно комнаты, где пациент проводит больше всего времени, чистка труднодоступных мест скопления пыли. Все это делается в отсутствие страдающего атопическим дерматитом, предпочтительно с помощью особых пылесосов, оснащенных «на выходе» высокоэффективными карбоновыми и НЕРА-фильтрами, позволяющими отфильтровывать частицы до 0,3 мкм в диаметре. Рекомендуется также использовать бытовые воздухоочистители.
Страдающего дерматитом необходимо оградить и от неспецифических (неаллергенных) факторов, которые часто провоцируют обострение заболевания или поддерживают его хроническое течение. К ним относятся: стресс, интенсивная физическая нагрузка (потливость), экстремально высокая или низкая температура, влажность, инфекционные заболевания.
При гиперчувствительности к плесневым грибам в ванной комнате рекомендуется насухо вытирать все влажные поверхности. Уборку в ней нужно проводить с растворами, предупреждающими рост плесени, не менее 1 раза в месяц. На кухне необходимо пользоваться вытяжкой над плитой (удаление пара). Сушить одежду можно только в проветриваемом помещении, вне жилой комнаты.
При эпидермальной аллергии нельзя пользоваться одеждой из шерсти, меха животных, нужно исключить посещение зоопарка, цирка, домов, где находятся (или находились) животные. Если в квартире находилось животное, необходима неоднократная тщательная уборка помещения.
При аллергии к пыльце растений в период цветения следует герметизировать окна, во время проветривания — закрывать форточку влажной марлей, ограничивать прогулки в ветреную и солнечную погоду, особенно в зеленой зоне города или в сельской местности. Важно также с осторожностью использовать растительные косметические средства (мыла, шампуни, кремы и т.д.), не проводить лечение фитопрепаратами.
У детей возможно обострение атопического дерматита на фоне острых респираторных и/или кишечных инфекций. В эти периоды для профилактики обострения дерматита необходим более строгий контроль за проведением элиминационных мероприятий.
К мерам профилактики относится и уход за сухой и чрезмерно чувствительной кожей, поскольку сухость кожи (ксеродермия) встречается у трети страдающих атопическим дерматитом. Сухая кожа является одним из провоцирующих факторов за счет частого и постоянного повреждения клеток эпидермиса, запускающего цепь иммуномедиаторных реакций, активность лимфоцитов и развитие типичной картины воспаления.
Рекомендуется избегать частого мытья, в домашних условиях ранее рекомендовали солевые ванны, а также так называемые «ванны Клеопатры» самостоятельного приготовления (1 стакан молока смешать с 1 столовой ложкой оливкового масла и влить в ванну). В качестве смягчающих средств долгие годы использовали несложные кремы с добавлением 10-процентной мочевины или хлористого натрия.
Однако подобные составы, использовавшиеся до появления новых средств, имели ряд недостатков, к тому же часто были недоступны, требовали особых приготовлений и доставляли немало других неудобств.
Отсутствие эффективных действующих компонентов, пригодных для обработки сухой кожи, наряду с дефицитом качественной основы носителя для наружной терапии долгие годы осложняло профилактику атопического дерматита в нашей стране.
В качестве средств для профилактического ухода, особенно у лиц, чувствительных к ланолину, сегодня рекомендуются новые поколения нестероидных средств для постоянного применения. К ним относятся, в частности, разные препараты на основе термальных вод.
Термальные воды в последнее время используются в наружных препаратах и средствах по уходу за кожей нескольких дермато-косметологических линий, выпускаемых за рубежом.
Как правило, в качестве эффекта термальной воды указывают на ее успокаивающее действие, снимающее раздражение кожи, а также на укрепление (за счет увлажнения и смягчения) эпидермальной барьерной функции, что повышает устойчивость ее к повреждению и проникновению микроорганизмов.
Последний эффект важен при атопическом дерматите, поскольку провокаторами воспаления зачастую являются микробные элементы — антигены и суперантигены бактерий и грибов с поверхности кожи.
Появились очень эффективные средства для постоянного ухода за атопической кожей и профилактики рецидивов атопического дерматита без применения местных кортикостероидов, которые заняли одно из ведущих мест в концепции «контролируемого самолечения» атопических больных. Она предусматривает самостоятельную эффективную борьбу с рецидивами на стадии доклинических проявлений обострения, обнаружить которые пациент может самостоятельно после предварительного полноценного обследования и специального курса обучения.
Профилактика
Первичная профилактика атопического дерматита предполагает обязательную преемственность в работе дерматолога, аллерголога, гинеколога и педиатра.
Эту профилактику атопического дерматита нужно проводить еще до рождения ребенка в антенатальном периоде (антенатальная профилактика) и продолжать после рождения ребенка на первом году жизни (постнатальная профилактика).
Риск формирования аллергического заболевания увеличивают токсикозы беременных, массивная медикаментозная терапия во время беременности, воздействие на нее профессиональных аллергенов, однообразное углеводное питание, злоупотребление пищевыми аллергенами и т.д.
Беременные женщины с отягощенной наследственностью по аллергии и особенно страдающие ею должны максимально исключить контакты с любыми аллергенами (пищевыми, бытовыми, профессиональными).
После рождения ребенка необходимо оградить его от излишней медикаментозной терапии, раннего искусственного вскармливания. Строгая диета показана и младенцу, и кормящей грудью матери.
У новорожденного с факторами риска по атопическому дерматиту необходимы правильный уход за кожей, нормализация деятельности желудочно-кишечного тракта, организация рационального питания с разъяснением необходимости грудного вскармливания и рационального введения прикорма, а также соблюдение рекомендаций по гипоаллергенному режиму.
Вторичная профилактика предполагает противорецидивную программу, ее основа – это предварительное обследование, поскольку специалисты называют одной из причин высокой частоты обострений атопического дерматита игнорирование мер профилактики, основанных на тщательном обследовании. Здесь решающими являются сбор аллергоанамнеза, общее клиническое обследование и особенно результаты аллергологического обследования, включающего определение общего и аллергенспецифичных IgE.
Результаты лабораторного обследования позволяют врачу сразу оценить весьма обширный спектр аллергенов различных групп: бытовых, эпидермальных, грибковых, бактериальных, паразитарных, пищевых, пыльцевых и др.
На основе полученной информации предпринимаются профилактические меры, порой меняющие образ жизни пациента и его семьи.
Эти данные неоценимы не только для разработки профилактического лечения, в том числе аллергенспецифической иммунотерапии (АСИТ), они необходимы при построении программ обучения пациентов.
Общее клиническое обследование позволяет выявить сопутствующие заболевания, очаги хронической инфекции или другие провоцирующие факторы и с помощью грамотной терапии избавиться от них, что в целом ведет к предотвращению рецидивов атопического дерматита.
© Доктор Питер
Источник: http://doctorpiter.ru/diseases/27